 Polikistik Over Sendromu (PCOS); merkezi sinir sistemi, hipofiz bezi, yumurtalıklar, böbreküstü bezleri ve diğer dokular arasındaki etkileşimşerin bozulmasına bağlı olarak üretkenlik döneminin herhangi bir bölümünde ortaya çıkabilen karmaşık bir hastalıktır. Hastalar genellikle adet düzensizliği(adet gecikmesi, az adet görme veya hiç adet görememe), aşırı tüylenme, sivilcelenme ve kısırlık gibi şikayetlerle doktora başvururlar. Hastalığın oluşmasında genetik faktörlerin yanında beslenme ve egzersiz gibi çevresel faktörlerin de rolü olduğu düşünülmektedir. Özetle Polikistik Over Sendromu tanısı alan kişilerde adet düzensizliği ve buna bağlı yumurtlama bozuklukları, aşırı tüylenme ve sivilcelenme gibi kozmetik sorunlar, kısırlık problemi ile artmış rahim ve meme kanseri, diyabet ve kalp- damar hastalığı riski bulunmaktadır.
Polikistik Over Sendromu (PCOS); merkezi sinir sistemi, hipofiz bezi, yumurtalıklar, böbreküstü bezleri ve diğer dokular arasındaki etkileşimşerin bozulmasına bağlı olarak üretkenlik döneminin herhangi bir bölümünde ortaya çıkabilen karmaşık bir hastalıktır. Hastalar genellikle adet düzensizliği(adet gecikmesi, az adet görme veya hiç adet görememe), aşırı tüylenme, sivilcelenme ve kısırlık gibi şikayetlerle doktora başvururlar. Hastalığın oluşmasında genetik faktörlerin yanında beslenme ve egzersiz gibi çevresel faktörlerin de rolü olduğu düşünülmektedir. Özetle Polikistik Over Sendromu tanısı alan kişilerde adet düzensizliği ve buna bağlı yumurtlama bozuklukları, aşırı tüylenme ve sivilcelenme gibi kozmetik sorunlar, kısırlık problemi ile artmış rahim ve meme kanseri, diyabet ve kalp- damar hastalığı riski bulunmaktadır.
PCOS olan kadının ailesinde de aynı risklere sahip olduğu ve bazı genlerin sorumlu olduğu sanılmaktadır. Polikistik over sendromunun kadının hayatının hangi döneminde başladığı bilinmemektedir. Bazı araştırmalarda anne karnında bazı araştırmalarda ergenlik döneminde başladığı savunulmuştur.
Normalde adet döngüsünün ilk gününden itibaren olgunlaşmaya başlayan yumurta hücresinin gelişiminin yarıda kalması, yeterli büyüklüğe erişip çatlayamayarak her defasında yumurtalıklardan birinde milimetrik boyutlarda bir kistin oluşmasıyla sonuçlanmaktadır. Yumurtanın çatlayamaması adet görmek için gerekli hormon seviyesinin tamamlanamayarak adetin gecikmesine ve bir dizi hormonal bozukluğun oluşmasına neden olmaktadır. Hastalığın belirtilerinin ortaya çıkmasına neden olan esas olay kadınlarda hakim olması gereken östrojen hormonu yerine erkeklere özgü karakterlerin gelişmesini sağlayan androjen hormonunun fazla salgılanmasıdır.

Polikistik Over Sendromlu hastaların %90’ında aşırı kilo, adet düzensizliği(adet gecikmesi, az adet görme veya hiç adet görememe), aşırı tüylenme, sivilcelenme gibi problemler vardır. %10 hasta ise zayıf olup yumurtalıkarı ilaçla tedavi edildiğinde aşırı uyarılmaya bağlı ‘aşırı uyarılmış yumurtalık sendromu’, çoğul gebelik veya düşük riski ile karşılaşmaktadır.
Polikistik Over Sendromlu hastalara yaklaşırken hastalar aşağıda belirtilen 4 gruba ayrılarak incelenirler:
1.GRUP: Adolesan (ergenlik döneminde olan) Polikistik Over Sendromlu hastalar
Bu gruptaki hastalar çocukluktan veya ergenlik döneminden itibaren kilo almaya başlayan, adet düzensizliği, aşırı tüylenme, sivilcelenme gibi problemleri olan hastalardır. Bu hastalar tanısı konulduktan sonra uygun bir egzersiz ve diyet programına alınır. Tüylenme, saç dökülmesi, ciltte aşırı yağlanma ve sivilcelenme gibi kozmetik problemler için gerekli tıbbı tedavinin yanında lazer gibi kozmetik yöntemler birlikte uygulanmalıdır. Ayrıca hormon bozukluğu ve adet düzensizliği varsa uygun hormon tedavileri başlanabilir.
2.GRUP: Cinsel olgunluk döneminde olup bekar veya çocuk problemi olmayan Polikistik Over Sendromlu hastalar
Bu hastalarda ilk önce hasta aşırı kilolu ise Beden Kitle indexi (BKİ= Kilo/(Boy²)) 25 kg/m² değerine ulaşılması hedeflenerek uygun bir egzersiz ve diyet programına alınmalıdır. Tüylenme, saç dökülmesi, ciltte aşırı yağlanma ve sivilcelenme gibi kozmetik problemler için gerekli tıbbı tedavinin yanında lazer gibi kozmetik yöntemler birlikte uygulanmalıdır.
Bu gruptaki zayıf hastalarda ise tanı aşamasında belirtilerin karışması riski olduğu için erkeklik hormonu (androjen) salgılayan tümörler ve Cushing Sendromu ve Konjenital adrenal hiperplazi gibi hastalıklar dışlanmalıdır.
3.GRUP: Cinsel olgunluk döneminde olup çocuk sahibi olamayan Polikistik Over Sendromlu hastalar
Bu gruptaki hastalar hekimleri tedavi konusunda en çok zorlayan hastalardır. 1yıllık korunmasız ilişkiye rağmen gebelik elde edilemeyen hastalarda öncelikle erkek faktörü değerlendirilip gerekli tedaviler yapılır. Daha sonra tüplerin açık olup olmadığını anlamak için rahim filmi çektirilir. Soruna yönelik tedavi planlanır. Eğer çiftlerde sperm testi normal, rahim filminde de tüpler açıksa birinci basamak tedavi hastanın mevcut kilosunun en az %5’inin verdirilmesidir. Bu şekilde hastaların %30-40’ı gebe kalmaktadır.
Bu gruptaki zayıf ya da kilo verip de gebe kalamayan aşırı kilolu hastalarda ikinci basamak tedaviye geçilerek Klomifen Sitrat ya da Aromataz İnhibitörleri denilen ilaçlarla yumurtlama tedavisi yapılır. Bu yöntemlerle hastaların %60-70’inde yumurtlama oluşurken %20-30’unda tedaviye direnç gelişmektedir.
Yumurtlama olmuşsa %40-50 gebelik gerçekleşmektedir. İşte tedaviye dirençli bu hastalara ya iğne ile yumurtlama tedavisi yapılmakta ( çoğunlukla aşılama tedavisi ile desteklenerek) ya da laparaskopik (kapalı) yöntemle yumurtalara 4-5 adet pencere açılmasıyla yapılan Laparaskopik Ovaryan Drilling yöntemi uygulanmaktadır. Burada tedaviyi belirleyen ana noktalar hastanın kilosu, erkeklik hormon düzeyleri ve kullanılan ilacın miktarıdır.
Günümüzde bu grup hastalarda AMH (Antimüllerian Hormon) isimli hormon tedaviyi belirlemede oldukça etkin bir rol oynamaktadır. AMH hormonu 3.8 değerinin üzerinde ise bu hastalara Laparaskopik Ovaryan Drilling operasyonu yapılmalıdır. Eğer AMH 3.8’in altında ise aşılama ve tüp bebek yöntemleri bu hastalarda daha etkili olabilir.
Bir kez daha altını çizelim ki iğneyle yapılan tedaviler aşılama ile birleştirilmezse tedaviye yanıt azalır.
İğne ile yapılan tedavilerde düşük, çoğul gebelik ve yumurtalıkların aşırı uyarılması beklenen riskler olup, çok deneyimli endokrin bilgi ve becerisine sahip jinekologlar tarafından yapılmalıdır.
Ayrıca klomifen sitrat tedavisine 6 aydan uzun süre devam edilirse yumurtalık kanserine başlangıç olan gelişmelerin artacağı konusunda da kuvvetli kanıtlar bulunmaktadır.
3 defa aşılama tedavisine yanıt vermeyen çocuksuz hastalarda bundan sonraki basamak tüp bebek tedavisi olmalıdır. Tüp bebek tedavisinde yumurtalar uyarılırken çok dikkatli bir tedavi rejimi uygulanmalı, tedavi sonucu yumurtalıkların aşırı uyarılması sendromundan kaçınılmalıdır.
Polikistik over sendromlu hastalarda tüp bebek tedavisi uygulanması gereken durumlar aşağıda sıralanmıştır:
– Gebelik elde edilemeyen ilaç( klomifen sitrat) veya iğne(FSH) tedavileri
– Tüplerin yapışık veya tıkalı olduğu durumlar
– Evre 3-4 endometriozsis(Çikolata kisti)
– Genetik tanı yapmayı gerektiren hastalık geçirme öyküsü
– Erkek kaynaklı kısırlık
– İleri anne yaşı
Bu aşamada Laparaskopik Ovaryan Drilling operasyonu ve İn vitro-matürasyon (IVM) denilen ilaçsız tüp bebek tedavileri de diğer seçenekler olarak göz önünde bulundurulmalıdır. IVM, yumurta toplama işleminden sonra olgunlaşmamış yumurtaların laboratuvar ortamında olgunlaştırılarak mikroenjeksiyon uygulamasının yapılmasıdır. Olgunlaşmamış oositlerin laboratuar ortamında olgunlaştırılması işlemine in vitro matürasyon (IVM) adı verilmektedir. Bu yöntem ile hormon preparatlarının kullanımına bağlı kilo alma, karında şişlik, göğüslerde gerginlik, sinirlilik, bulantı, kusma gibi istenmeyen yan etkiler görülmemektedir. Ayrıca maliyeti çok yüksek olan hormon preparatları kullanılmadığından tedavi daha ucuza mal olmaktadır. Laparoskop ile yumurtalıklara 4-5 adet pencere açılması daha önce aşırı yumurtalık uyarılması, olgun olmayan yumurta elde edilmesi, AMH’nın 4’ün üzerinde olması durumlarında düşünülmesi gereken bir tedavi yöntemidir.
4.GRUP: İleri yaştaki çocuk sahibi olmuş veya çocuk problemi olmayan Polikistik Over Sendromlu hastalar
Bu gruptaki hastalarda karşılaşılan sorunlar aşağıdaki başlıklarda toplanmıştır:
1. Şeker hastalığına yatkınlık (İnsülin direnci)
Polikistik Over Sendromlu kadınlar şeker hastalığı(diyabet) gelişimi yönünden artmış risk altındadır. Yaş, beden kitle indeksi, artmış bel çevresi, bel/kalça oranı ve birinci dereceden yakınlarında diyabet öyküsü PCOS’ta diyabet risk faktörleri arasındadır. Polikistik over sendromunda insülin direnci temel rol oynamaktadır. İnsülin direnci yumurtlama fonksiyonunun bozulmasına neden olarak polikistik over sendromlu hastaların çocuk sahibi olmalarını zorlaştırmaktadır.
İnsülin direncini hesaplamak için geliştirilmiş pek çok formül bulunmaktadır. En basit hesaplama yolu açlık kan şekerinin açlık insülinine bölünmesidir. Bu değer 4.5’in altında ise hastada insülin direnci mevcut demektir, derhal insülin duyarlılığını artıran metformin gibi ilaçlara başlanmalıdır.
2.Yüksek tansiyon ve kalp krizi riski
Polikistik over sendromlu kadınlarda görülen obezite, şeker hastalığı,yüksek tansiyon ve yüksek kan yağlarının olması kalp krizi riskini arttırmaktadır.
Bunlar arasında obezite en önemli risk faktörlerinden biridir. Obezite, kalbin yapısında ve fonksiyonunda çeşitli değişikliklere yol açabilir. Obezite ve hipertansiyonun birlikte bulunması kalbin yapısı ve fonksiyonu üzerine olan etkinin çok daha şiddetli olmasına neden olur. Beden ağırlığı olması gerekenin %20 üzerinde olanlarda hipertansiyon sıklığı normal ağırlıktakilerin 2 katıdır. Özellikle bel/kalça oranı artmış hastalarda kan basıncı yüksekliği ile yakından ilişkilidir.
PCOS’lu kadınlarda artmış insülin direnci kan yağlarının yükselmesine sebep olmaktadır. Kanda kötü kolesterolde(LDL) iyi kolesterole (HDL) oranla artış olması polikistik over sendromlu kadınlarda damarlarda sertleşme (ateroskleroz) riskini ortaya çıkarır. Bu durumda kadınlarda felç ve kalp krizi riski oluşmaktadır. Özellikle insülin direnci mekanizması genel olarak kanda pıhtılaşma eğilimi yaratmakta ve damar tıkanıklığı oluşma riskini artırmaktadır.
3.Rahim kanseri riski
Polikistik over sendromlu kadınlar rahim kanseri riski taşımaktadırlar. Endometrium (Rahim iç tabakası ) kanseri kadınlarda görülen kanserler arasında ikinci sıradadır. Obezite, düzenli olarak rahim iç tabakasının adet kanaması ile dökülememesi ve çocuk doğurmamak kanser riskini arttırmaktadır.
PCOS’de rahim iç tabakasının yüksek östrojen düzeyine maruz kalınması ve yumurtlama olmadığı için progesteron hormonunun koruyucu etkisinin ortadan kalkması nedeni ile kanser riski artmaktadır. Polikistik over sendromu olan kadınların adet kanaması olması için ilaç kullanmaları bu riski azaltmaktadır. Hormon tedavisi almak istemeyen kadınlarda belirli aralıklarla endometrial kalınlık değerlendirmesi için ultrason yapılmalıdır. Endometrial kalınlığın adet sonrası azalmaması durumunda endometrial biyopsi (rahim iç zarından parça alınması) yapılmalıdır.
SONUÇ:
PCOS hastaları asla hastalıklı bir insan psikolojisine kapılarak hayatı kendilerine yaşanmaz hale getirmemelidirler. Görme sorunu olan bir insan gözlük takarak yaşama nasıl uyum sağlıyor ise PCOS hastaları da diyet ve egzersizle kilo kontrolü yaparak, zamanında doktora başvurup problemine çözüm üreterek istediği sayıda çocuk sahibi olup tamamen normal bir yaşam standardı yakalayabilirler
Prof.Dr.Recai PABUÇCU



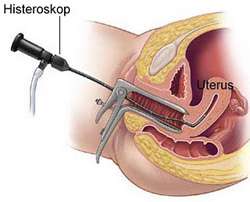 Tanısal histeroskopi nedir ?
Tanısal histeroskopi nedir ?

 Polikistik Over Sendromu (PCOS); merkezi sinir sistemi, hipofiz bezi, yumurtalıklar, böbreküstü bezleri ve diğer dokular arasındaki etkileşimşerin bozulmasına bağlı olarak üretkenlik döneminin herhangi bir bölümünde ortaya çıkabilen karmaşık bir hastalıktır. Hastalar genellikle adet düzensizliği(adet gecikmesi, az adet görme veya hiç adet görememe), aşırı tüylenme, sivilcelenme ve kısırlık gibi şikayetlerle doktora başvururlar. Hastalığın oluşmasında genetik faktörlerin yanında beslenme ve egzersiz gibi çevresel faktörlerin de rolü olduğu düşünülmektedir. Özetle Polikistik Over Sendromu tanısı alan kişilerde adet düzensizliği ve buna bağlı yumurtlama bozuklukları, aşırı tüylenme ve sivilcelenme gibi kozmetik sorunlar, kısırlık problemi ile artmış rahim ve meme kanseri, diyabet ve kalp- damar hastalığı riski bulunmaktadır.
Polikistik Over Sendromu (PCOS); merkezi sinir sistemi, hipofiz bezi, yumurtalıklar, böbreküstü bezleri ve diğer dokular arasındaki etkileşimşerin bozulmasına bağlı olarak üretkenlik döneminin herhangi bir bölümünde ortaya çıkabilen karmaşık bir hastalıktır. Hastalar genellikle adet düzensizliği(adet gecikmesi, az adet görme veya hiç adet görememe), aşırı tüylenme, sivilcelenme ve kısırlık gibi şikayetlerle doktora başvururlar. Hastalığın oluşmasında genetik faktörlerin yanında beslenme ve egzersiz gibi çevresel faktörlerin de rolü olduğu düşünülmektedir. Özetle Polikistik Over Sendromu tanısı alan kişilerde adet düzensizliği ve buna bağlı yumurtlama bozuklukları, aşırı tüylenme ve sivilcelenme gibi kozmetik sorunlar, kısırlık problemi ile artmış rahim ve meme kanseri, diyabet ve kalp- damar hastalığı riski bulunmaktadır. 